DISEASE_NAME 病気の名前から探す
痙攣 備忘録
救急外来+神経内科のメインコラボレーションと言えば急性期脳梗塞治療と止まっていない痙攣の治療でしょうか(独断と偏見ですが)。
※急性期脳梗塞治療につていはこちら→
今回は痙攣の治療についてです。
痙攣治療のコンセプトはひとえに「痙攣を止める」に尽きます。外来で痙攣中の患者さんを診る場合、まず全力で痙攣を止めにかかります。
痙攣を止めたい理由
*全身性の痙攣をしている間は通常呼吸が止まってしまう⇒呼吸を再開させたい
*エビデンスが出るほどでないにしても痙攣で脳神経がダメージがないわけがない(非科学的発言です・・)⇒神経細胞を守りたい
(てんかんガイドラインでは、「動物実験の結果、てんかん放電が30-45分以上続くと脳に損傷が起きることから30分以上持続すると長期的な後遺症を残す可能性がある」とされています。)
痙攣の分類などは今回は割愛します。救急外来で緊急の処置を要する痙攣患者さんはわかりやすく痙攣をしています。その診療に関し、自分ではおおむねこのように対応している、というのを記載したいと思います。(選択肢を色々記載するとBusyなチャートとなるため、自分が一番使う薬剤のみ記載しています)
痙攣重積状態の治療:救急搬送時に痙攣している場合、基本的に5分以上の持続、繰り返す大発作として痙攣重積に準じた加療を要すると考えられます。
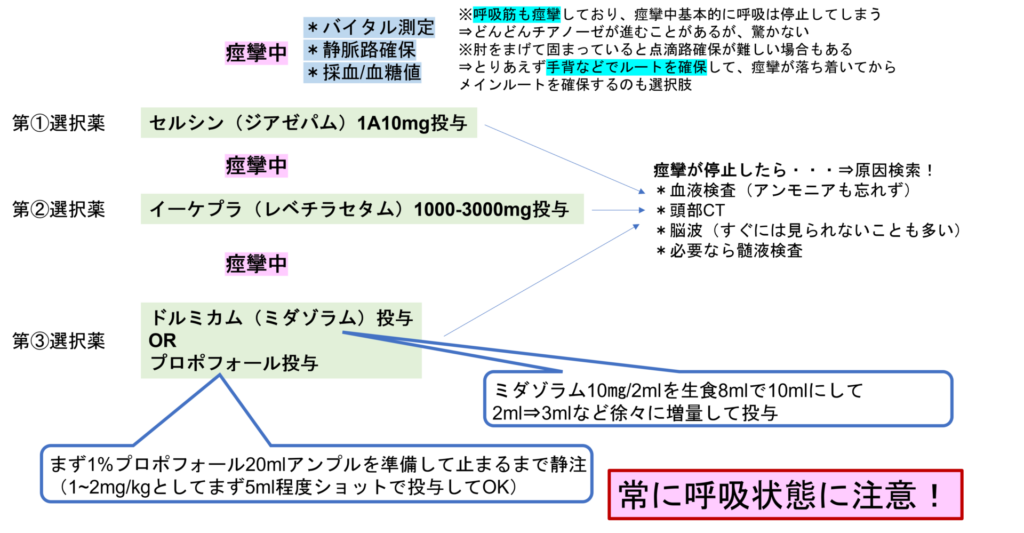
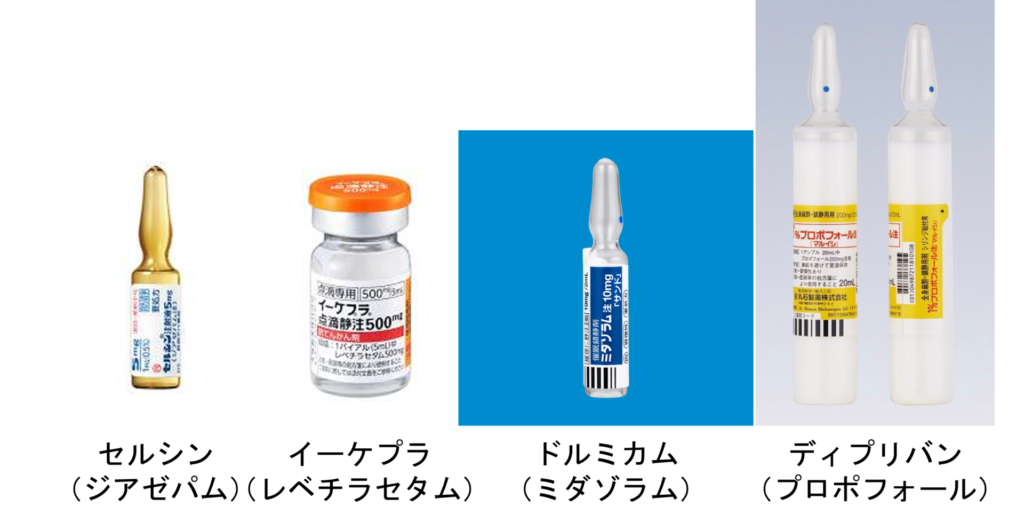
痙攣患者さんの診療でまずやるべきは点滴路の確保とセルシン(ジアゼパム)の投与です。
※セルシンアレルギーがある場合禁忌となり得ますが、臨床現場でそれを考慮することは実際にはほぼありません。
これで痙攣が治まれば一息つくことができますが、呼吸まで止まってしまう事があるので、その場合はジャクソンリースマスクによる換気などを要します。
それでも止まらない痙攣の場合はセルシン(ジアゼパム)の2回目投与とともに第2選択薬を投与します。
ホストインやフェノバールなどの選択肢がありますが、使いやすいのはイーケプラです(未だに保険収載がないようですが・・)体重によらず1000~3000㎎を投与できること、薬物相互作用が少ないこと、副作用が少ないこと、意識が戻れば経口薬への切り替えも検討できること、などがメリットです。
それでも止まらない場合は多くの場合”麻酔”をかけるような強い鎮静剤を使用します。具体的にはミダゾラムやプロポフォールを使うことが多く、痙攣の状態を見つつ、経静脈的に投与量を調整します。
ここまでの加療が必要な痙攣の場合、痙攣及び薬剤により呼吸状態は不安定な場合が多く、一時的であるとしても挿管管理を要する場合も少なくありません。
痙攣が停止したあとはその原因検索が必要です。
多いのはてんかん患者さんの怠薬や脳梗塞・脳出血の既往のある方の症候性てんかんなどではないでしょうか。
怠薬の場合も考慮し、血中の抗てんかん薬濃度は必ず提出しておくことが望ましいです。
薬物性の痙攣を疑う場合、トライエージによる評価が有用ですが、ジアゼパムやミダゾラムなどベンゾジアゼピン系の薬物を使用した後はトライエージでも陽性になるため、考慮して評価が必要です。
痙攣がうまく止まれば、痙攣の再発防止も考え、脳神経内科にコンサルトをしつつ、維持療法としてホストインの投与などが検討されます。


